lettre à l’éditeur
la dermatite phototoxique aiguë et l’onycholyse phototoxique lors de l’exposition au soleil sont des effets secondaires bien connus de l’administration de doxycycline (1, 2). En revanche, peu d’informations ont été publiées sur les réactions cutanées photoallergiques dues à la doxycycline, et elles ne sont pas mentionnées dans les revues récentes de la littérature (3, 4) sur la photosensibilité des médicaments., Un rapport de cas unique, décrivant un patient qui a développé un eczéma photoallergique uniquement sur des zones cutanées exposées au soleil 3 jours après le début du traitement par Doxycycline pour l’acné vulgaire, a été publié (5).
au meilleur de nos connaissances, nous décrivons ici pour la première fois une réaction photoallergique érythrodermique due à l’administration de doxycycline pour erythema chronicum migrans (ECM).,
rapport de cas
une patiente de 70 ans (phototype cutané III) présente une image clinique et histopathologique de L’ECM (infiltrat lymphocytaire périvasculaire superficiel et cellules plasmatiques; amplification PCR négative du fragment de gène P66 de B. burgdorferi (6)), en croissance lente (~12 mois) sur la partie médiale du sein droit. IgM et IgG B. burgdorferi ELISA était répétitivement négatif, aucun signe d’implication neurologique, cardiaque ou musculo-squelettique lié à la borréliose n’a été trouvé.,
Doxycycline HCl 100 mg deux fois par jour a été prescrit pendant 20 jours (7), et la protection UV a été expliquée en détail au patient avant le début du traitement. La Doxycycline avait été utilisée par le patient environ un an auparavant, sans effets indésirables. Les médicaments quotidiens des patients à cette époque comprenaient du lisinopril plus de l’hydrochlorothiazide (30 mg/12,5 mg), de l’amlodipine (5 mg), du bisoprolol (5 mg), de la moxonidine HCl (0,2 mg), de l’acide acétylsalicylique (100 mg), de la simvastatine (10 mg) et de la metformine (1 000 mg). Ce régime n’avait pas changé depuis 3 ans et était bien toléré.,
Le temps à Munich au début du traitement par la doxycycline était le soleil du printemps. Cinq jours après le début du traitement, un érythème et des démangeaisons de la peau sur le tronc, les membres supérieurs et inférieurs se sont produits. Lors de l’examen, la peau a montré des érythémates palpables relativement fortement démarqués, qui ont été accentués dans les zones cutanées non bronzées auparavant, par exemple sur les parties proximale et médiale des membres supérieurs et inférieurs, et sur le tronc (à l’exclusion des zones cutanées couvertes par le soutien-gorge et le pantalon) (Fig. 1A)., Les zones préalablement bronzées (visage, cou et parties dorsales des mains et des avant-bras) et la peau recouverte par le soutien-gorge et le pantalon n’ont montré aucune réaction. En raison de cette distribution, nous avons supposé que la patiente avait été exposée au soleil en maillot de bain, mais elle a nié cela. Elle nous a montré les vêtements d’été légers (Chemises À Manches courtes et pantalons gris clair) qu’elle avait portés lorsque la réaction cutanée s’était développée. Les vêtements étaient faits de tissu de polyester mince et n’étaient évidemment pas en mesure d’empêcher suffisamment les rayons UV d’atteindre la peau.,
le traitement par la Doxycycline a été interrompu et remplacé par 250 mg de céfuroxime (deux fois par jour) (7), pendant 20 jours. La crème de Prednicarbate (deux fois par jour) et le maléate de diméthindène 4 mg (une fois par jour) ont été prescrits pour soulager l’inflammation de la peau et réduire les démangeaisons. L’évitement Strict de la lumière du soleil et la protection avec des crèmes solaires très efficaces avec SPF 50 ont été recommandés.
néanmoins, la réaction cutanée a progressé, devenant confluente, et se desquamant dans la semaine suivante, affectant la poitrine et les fesses, le cou, le visage et les parties distales des membres supérieurs (Fig. 1B)., Environ 80% de la surface corporelle a finalement été affectée, formant un tableau clinique du développement d’une érythrodermie. Les traitements Anti-inflammatoires et anti-prurigineux ont été changés en corticostéroïdes à haute puissance, en crème diflucortolone-21-valérate (deux fois par jour) et en fexofénadine HCl 120 mg (deux fois par jour). Le traitement par corticostéroïde systémique a été évité en tant qu’option de première intention, car le patient souffrait d’hypertension et de diabète sucré.,Une biopsie cutanée du dos effectuée pendant 24 h après le début de la réaction a révélé le schéma histologique de la dermatite de contact allergique aiguë: parakératose épidermique, mise en place partielle du sérum et spongiose discrète. Une infiltration lymphohistiocytaire périvasculaire et diffuse avec de nombreux granulocytes éosinophiles et peu de neutrophiles a été trouvée dans le derme; la coloration acide-Schiff (PAS) périodique n’a pas été informative (Fig. 2).
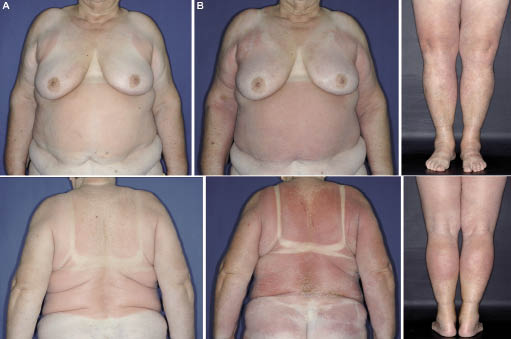
Fig. 1. Développement de l’érythrodermie., (A) cinq jours après le début du traitement par la doxycycline et l’exposition au soleil: les parties de la peau préalablement bronzées (haut du cou, zones dorsales des mains et des avant-bras) et habillées (soutien-gorge, pantalon) n’ont montré aucune réaction. (B) sept jours après l’arrêt du traitement par la doxycycline, environ 80% de la surface corporelle a été affectée.
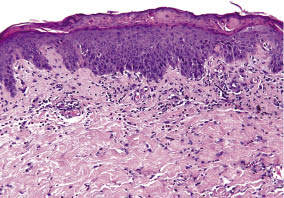
Fig. 2., Histopathologie d’une biopsie cutanée à l’arrière: dermatite de contact aiguë avec sérocrust, parakératose, spongiose, infiltration lymphohistiocytaire périvasculaire et interstitielle avec de nombreux granulocytes éosinophiles.
Après 10 jours de traitement intensif, L’ECM et la réaction cutanée érythrodermique ont guéri sans hyperpigmentation., Le test de photosensibilité avec UVA (320-400 nm, test UV de Waldman, Allemagne) et UVB (290-320 nm) effectué le 20e jour après la guérison complète de l’éruption cutanée a montré une photosensibilité normale dans le spectre UVA après 24 h (dose minimale de bronzage (MTD)=14 J/cm2), mais une photosensibilité accrue dans le spectre UVB, avec une dose érythématique minimale (MED)=0,2 J/cm2), ce qui correspond normalement à 0,3 J/cm2 dans la peau phototype II–III (8) et selon la gamme normale interne de la peau UVA/UVB sensibilité du département de dermatologie, Université de Munich., L’essai photopatch avec des chambres Finn de 8 mm (9) avec du HCl de doxycycline En dilution (50 mg/ml, 10 mg/ml, 1,0 mg/ml dans la vaseline) suivi d’une irradiation UVA (5 J/cm2) après 24 h d’occlusion de la substance d’essai a révélé une réaction positive retardée formant de très petites papules érythémateuses (1 mm) après 168 h (7 jours) dans les zones testées de 50 mg/ml et de 10 mg/ml de HCl de doxycycline. La zone contenant 1,0 mg/ml de HCl de doxycycline est restée négative. Le patch test s’est révélé positif au bufexamac et au colophonium après 48 h., Trois volontaires non exposés à la doxycycline et deux volontaires non allergiques exposés ont été testés selon la même procédure, après avoir obtenu un consentement éclairé, sans réactions cutanées pendant les 7 jours de suivi.,l’ythrodermie due à la Doxycycline HCl a été réalisée selon les critères suivants (4, 10): début retardé de la réaction cutanée après 5 jours d’administration du médicament (généralement des heures ou des jours); développement « crescendo” de la réaction cutanée eczémateuse; propagation de l’inflammation cutanée sur la peau non exposée aux UV des régions mammaires et fessières; image histopathologique d’une dermatite de contact aiguë; absence d’hyperpigmentation post-inflammatoire après guérison; test de photopatch positif indépendant de la dose et retardé avec DOXYCYCLINE en dilution par rapport à 5 photopatch test des individus témoins négatifs.,
le mécanisme précis de la photoallergie de la doxycycline n’est pas entièrement compris. La photosensibilisation (phototoxicité ou photoallergie) est généralement causée par le rayonnement UVA, car les UVA pénètrent plus profondément dans la peau et la plupart des médicaments incriminés absorbent le rayonnement UV dans le spectre UVA de 320-400 nm, par exemple la tétracycline à 289-342 nm (11)., Après irradiation UV et absorption de photons, les molécules médicamenteuses dans un état énergétique excité provoquent des réactions chimiques lorsqu’elles reviennent à leur niveau de base énergétique, entraînant la synthèse de photoproduits qui agissent comme des haptènes ou des antigènes, générant une réaction allergique (10). Le fait que la peau bronzée bloque ou absorbe une partie de l’irradiation UV, ou est immunologiquement supprimée, pourrait expliquer l’échec préliminaire d’une réaction inflammatoire de la peau dans les zones bronzées de la peau chez notre patient.
la photosensibilité aux UVB chez notre patiente peut s’expliquer par ses médicaments, c’est-à-dire, hydrochlorothiazide, simvastatine et lisinopril, qui sont des photosensibilisants potentiels, généralement dans les réactions phototoxiques (3, 4). Parce qu’ils ont été bien tolérés pendant de nombreuses années et qu’aucune réaction ne s’est produite après des tests de sensibilité aux UV et de photopatch sous utilisation continue de médicaments, il est peu probable qu’ils soient responsables de l’érythrodermie. Le test de photopatch négatif avec 1,0 mg/ml de doxycycline diluée peut être causé par une concentration trop faible ou une altération de la pénétration épidermique au cours du test (12).
Si B., l’infection cutanée de burgdorferi se manifeste par une ECM il est possible que le diagnostic clinique ne puisse pas être confirmé par des tests de laboratoire tels que ELISA (négatif au début de L’ECM dans 51-67%) ou B. burgdorferi PCR dans les lésions cutanées de L’ECM (sensibilité médiane en méta-analyse 73%) (13). L’examen histopathologique de la lésion avec détection d’un infiltrat lymphocytaire périvasculaire superficiel avec un nombre variable de plasmocytes peut être utile, mais n’est de loin pas pathognomonique.
Le diagnostic différentiel de photoallergiques vs, les réactions cutanées phototoxiques ne sont pas toujours faciles, mais sont extrêmement importantes pour un patient car la puissance de la réaction allergique est indépendante de la dose. En prenant une faible quantité de médicament et en étant sensibilisé, même une faible irradiation UV peut être suffisante pour provoquer une réaction cutanée sévère généralisée ou érythrodermique.
remerciements
Les auteurs remercient le Dr Annett Walker, MD, et Mme Dagmar Dick, pour les tests photopatch. Ce cas a été présenté lors de la 45ème réunion de la société allemande de Dermatologie (DDG) à Dresde, en Allemagne, du 29 avril au 2 mai 2009 (résumé FV09/07).















